有研究[1]报道,大部分食管癌患者术前即伴有不同程度的营养不良。对重度营养不良的患者,术前必须给予营养支持后方可手术已成为共识[2],术后早期营养支持已在外科普遍应用[3]。2013年中国抗癌协会肿瘤营养与支持治疗专业委员会[4]推荐的临床路径是:无营养问题的直接手术治疗,重度营养不良必须先营养干预,轻或中度营养不良者进行营养教育,是否必须干预尚无明确标准。我科在对重度营养不良患者进行干预外,还对轻、中度营养不良的食管癌患者进行了术前营养支持干预。取得了较好的临床效果。现报告如下。
1研究对象
2012年10月至2013年4月入住我院胸外科的食管癌患者共292例,在入院后24h内由研究小组采用中国抗癌协会H1推荐的适用于消化道肿瘤患者的患者主观整体营养评估(Patient.Generated SubjectiveGlobal Assessment,PG.SGA)工具,筛查出具有轻、中度营养不良的患者。该筛查方法由患者自我评估及医务人员评估两部分组成,具体内容包括体质量、进食情况、症状、活动和身体功能、疾病与营养需求的关系、代谢方面的需要、体格检查等7个方面,前4个方面由患者自己评估.后3个方面由研究小组评估。总体评估包括定性评估及定量评估2种。评定标准:0~1分,营养良好;2~8分,轻、中度营养不良;≥9分,重度营养不良。特别说明的是,通过筛查,发现的不仅仅是轻、中度营养不良的患者,也有重度营养不良的患者。按照常规.存在重度营养不良的患者,术前必须进行营养干预方能手术。因此,这部分人群,只进行营养干预,但未纳入研究之列。
本次研究共获得符合标准的轻、中度营养不良的食管癌患者113例。入组标准均符合以下各项:①经病理诊断明确;②身体条件可耐受手术治疗;③无远处转移;④营养风险评估为轻或中度营养不良;⑤预计生存期超过半年。排除标准(具有以下任意1项者):①合并其他系统恶性肿瘤;②心、肺、肾、肝功能不全;③自身免疫性疾病;④活动性感染性疾病;⑤术前曾行放、化疗者;⑥不愿意参加本研究者。本研究已通过我院医学伦理委员会审批.入组患者均自愿人组并签署知情同意书。
将收治于胸科1病区的患者作为实验组.将收治于2病区的患者作为对照组。实验组58例,男47例,女11例,年龄(59.3±8.2)岁;对照组55例,男42例,女13例,年龄(60.7±7.5)岁。两组在性别、年龄、手术方式、手术时间方面的差异均无统计学意义(p>0.05)。
2研究方法
两组均执行食管癌根治术术前常规治疗和护理。对照组给予围手术期食物的选择等相关饮食知识指导,发送宣传材料,必要时添加肠内营养制剂;术后24h内血流动力学稳定后开始实施早期肠内营养,热量从患者所能耐受的剂量开始,逐步增至125.52kJ/(kg·d),氮0.15—0.2∥(kg·d),能量不足部分用肠外营养补充,直至逐渐过渡至经口进食。实验组开展术前营养干预2周后手术治疗.具体方法如下。术后同对照组。
2.1制订术前营养干预方案营养干预方案根据肠内外营养临床技术规范[5]和临床实践设定。医生根据患者不同的饮食习惯及营养状况,计算患者每日能量需求。基础能量具体计算公式:男性:66.5+13.7×W(kg)+5.0×H(cm)一6.8×A;女性:655.1+9.56×W(kg)+1.85×H(cm)一4.68×A。根据食物成分表选用高蛋白、高热量、高维生素、低纤维素的食物,护士按照能量需求制订每日进餐计划。饮食不足的部分,由肠内营养乳补足。2.2 营养课题小组成员的选择与培训基于本科的现有条件,研究者与专家讨论后,成立6人组成的营养评估与干预的质量控制小组,实施术前营养干预的医护人员必须具备以下条件:①5年以上胸外科工作经验;②参加过国家级临床营养新技术与新理论培训班培训或具备国家级3级营养师资质;③本科及以上教育学历;④具备良好的沟通、协调及表达能力,为病房的骨干医生或责任护士;⑤具备天津市肿瘤专科护士资质。医生负责制订营养计划,护士负责营养风险评估,落实营养计划,记录临床资料。研究者组织全员按计划参加培训,培训方式以专题讲座(5学时)和筛查方法操作示范(2学时)为主,同时提供书面学习材料,包括肿瘤患者营养状况评估操作手册和操作光盘。培训结束后,由研究者对小组人员进行理论知识考核及模拟病例考核[6]。
2.3 根据检查项目和时间调整饮食品种和进餐时间.确保营养干预方案有效落实将营养进餐计划录入饮食记录表.打印后悬挂在床尾。向患者及家属详细讲解,使其充分了解此计划的目的和意义,并指导家属按时、按品种落实。特别说明的是,营养干预要考虑到患者的种族背景。为了能更准确地估算摄人量,进餐容器的选择如勺子、碗、饭盒、杯子的大小都在记录表中有示例。当班护士在巡视病房时,通过查看进餐记录表即可掌握患者进餐情况,签字并记录时间,保证患者进餐的连续性,特殊问题在备注栏内注明。定期检查患者就餐情况,一旦发现问题,及时调整。本组有3例患者食管梗阻明显,指导家属将食物煮熟后用打碎机打碎成流体状后饮用。人院初期,患者每日要空腹检查.影响正常进食。因此,在制订计划时,根据检查项目和时间调整饮食品种和进餐时间。例如,患者上午需要做两项空腹检查,清晨即禁食,午餐又会因检查延后。为保证患者营养的正常摄人,将蛋、奶、精瘦肉等优质蛋白分别在下午加餐、晚餐及20:00的3个时间段摄人,确保营养计划有效落实。每3d评估1次。
2.4对不能经胃肠满足能量需求的患者添加口服营养制剂均选用肿瘤患者专业型肠内营养乳,每200ml营养乳热量约1092kJ,能量来源包含蛋白质11.79、脂肪14.49、碳水化合物20.89。其中有8例糖尿病患者选用糖尿病专用肠内营养乳,每500ml营养乳热量约1890kJ,能量来源包含蛋白质179、脂肪169、碳水化合物609。一般每例每日补充量400~1200ml,补充量因人而异。护士指导患者正确口服营养液的方法:24h内饮完.不可以直接对瓶口饮用,需倒入杯中.以免污染:需要多次口服者,放在冰箱内冷藏。用时取出加温:服用前保证营养液的温度在38℃左右.选择患者适合的进食速度,确保营养液的充分吸收。本组有6例患者初次服用后主诉腹胀.给予稀释后症状缓解。也有个别患者对肠内营养乳存在抵触心理,认为自己尽量多吃就行,导致口服肠内营养乳的依从性降低。告知患者肠内营养乳具有补充营养均衡、提高对手术的耐受力的优点后,患者的依从性提高。
2.5观察记录及质量控制由专人管理营养档案,包括:①营养风险评估结果;②患者饮食习惯,对食物的偏好、禁忌;③有无食物过敏史;④食物的来源及消费水平;⑤影响患者进食的不利因素;⑥每日营养进餐计划及落实记录;⑦入院24h、术前、术后1周、术后2周的营养监测指标;⑧手术时间,出院时间;⑨术后并发症情况。建立营养管理数据库。糖尿病患者必须监测血糖变化,及时与医生沟通,调整降糖药的用量。
科室质量控制小组成员每周召开1次例会,医护沟通在筛查与干预的过程中是否存在偏差,做到规范化管理。在实践中不断完善进餐记录表中饮食量的填写方法,使患者及家属一目了然,可操作性强,主动配合。科主任每周组织1次针对营养问题的讨论和查房,护士长定时抽查,及时解决医护之间沟通不及时、饮食落实不到位的问题,做到质量的持续性改进。
3评价方法与统计学处理
3.1评价方法
营养指标监测:均抽取患者人院24h内(营养支持前)、术前1d、术后7d及术后14d的清晨6:00空腹静脉血中前白蛋白、视黄醇结合蛋白、铁蛋白、转铁蛋白指标。
并发症情况:切口感染,吻合口瘘,肺部并发症,心血管事件。特别是有关感染的并发症发生率。
术后住院时间:比较两组平均术后住院时间,更直接反应营养干预对术后康复的影响。
3.2统计学处理
应用SPSS 13.0软件进行数据的统计学处理。计量资料采用£检验,率的比较采用矿检验,P<O.05为差异有统计学意义。
1432090295945752.png
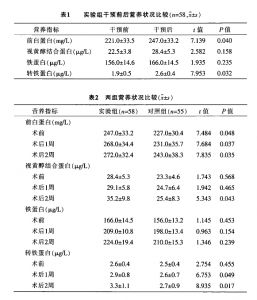
4 结果
4.1血浆蛋白指标变化
实验组营养干预前后血浆蛋白变化见表1。两组术前和术后变化见表2。营养风险评估与干预后,实验组术前前白蛋白及转铁蛋白水平均显著高于对照组,差异有统计学意义(p==o.040和P-=0.032);实验组转铁蛋白及视黄醇结合蛋白有增高趋势,但差异无统计学意义。实验组术后2周时检测前白蛋白(p=0.017)都 显著高于对照组。而两组铁蛋白差异无统计学意义(p=0.239)。
4.2对抗感染能力的影晌
113例患者均行食管癌根治性手术治疗。围手术期并发症总的发生率为21.2%(24/113),其中吻合口瘘:实验组3例,对照组4例:肺部并发症及切口感染:实验组5例,对照组12例。两组患者术后并发症总的发生率(实验组19.0%,对照组23.6%)及吻合口瘘发生率(实验组5.2%。对照组7.3%)差异均无统计学意义(P>0.05),但是肺部感染及切口感染等与感染相关的并发症,实验组(8.62%)低于对照组(21.82%),差异有统计学意义(p=0.041)。
4.3术后恢复情况
实验组和对照组术后平均住院天数分别为16(14~31)d和19(14~39)d,实验组术后平均住院时间较对照组缩短3d.但两组差异无统计学意义(t=2.843,p=O.104)。
5讨论
5.1食管癌患者术前营养风险发生率高本研究结果显示.在292例食管癌患者中存在有轻、中度营养风险者113例,占38.6%;重度营养不良8例,占2.7%.这与国内外的研究结果m3接近,且明显高于其他可手术的非食管癌患者[9]。因此,及早评估食管癌手术患者的营养状态并及时干预有重要意义。5.2 实施术前营养风险评估及干预的必要性及可行性
有文献[10-11]报道.营养不良使组织愈合能力减弱,免疫功能下降,食管、贲门癌患者术后感染的发生率约为10%。营养状态的改善及免疫功能的提高,对于食管及贲门癌患者具有I临床重要意义[12]。食管癌患者术前饮食困难及肿瘤因素导致不同程度的营养缺乏。另外手术创伤大.术后机体强烈的应激反应,使得术后分解代谢加强,机体往往处于负氮平衡代谢状态,影响机体各器官的功能代偿及围手术期恢复[13-14]。我院食管癌术后并发症几年来改善不大,特别是术前有营养问题的患者,感染率高,住院时间长,医疗费用增加。目前对食管癌,尤其是轻、中度营养不良患者是否给予营养干预缺乏共识。本研究结果表明,术前营养风险评估可以做到普及,能够完成食管癌手术的医院,经培训完全可以完成食管癌术前营养风险评估和干预工作。
5.3 实施术前营养风险评估及干预的作用
本研究结果表明.术前营养支持使患者转铁蛋白及前白蛋白水平均有一定增高;肺部并发症及切口感染发生率明显下降;术后住院时间缩短.大大降低了住院费用;术前营养干预改变了患者术后恢复质量。
营养干预2周后行手术治疗,为保证课题顺利进行,在一定程度上影响了科室的床位使用率。应进一步普及并深化广大医护人员对营养知识的认知度,将术前营养风险评估和营养干预在门诊完成,从而缩短住院时间.提高床位周转率。
6小结
对于轻、中度营养不良的食管癌患者.在术前给予营养支持治疗。不仅可以改善术后营养状况,提高免疫力,而且对于有效缩短患者平均住院时间、降低感染风险、改善预后具有重要作用。评估患者术前营养状态是保证手术治疗效果的一项很重要的工作[15-16],护士与患者日常接触最频繁,应将患者的营养状态评价、个体化饮食计划与指导做为专科护理工作的重要组成部分,与医生积极沟通配合,更好地履行护士做为健康教育促进者和健康协调者的职责,推进临床营养的规范化和制度化建设,促进患者的康复。
1432090307124379.png
