(上篇)诊断治疗
2016年3月
中华儿科杂志,第54卷第3期 第167页?第181页
中华医学会儿科学分会呼吸学组|《中华儿科杂志》编辑委员会
支气管哮喘(以下简称哮喘)是儿童时期最常见的慢性气道疾病。20余年来我国儿童哮喘的患病率呈明显上升趋势。1990年全国城市14岁以下儿童哮喘的累积患病率为1.09%,2000年为1.97%,2010年为3.02%。哮喘严重影响儿童的身心健康,也给家庭和社会带来沉重的精神和经济负担。目前我国儿童哮喘的总体控制水平尚不理想,这与哮喘儿童家长对疾病的认知不足、临床医师的规范化管理水平参差不齐有关。众多研究证明,儿童哮喘的早期干预和规范化管理有利于控制疾病,改善预后。2008年修订的《儿童支气管哮喘诊断和防治指南》充分体现了循证医学原则,对提高我国儿童哮喘的防治发挥了重要的作用。自2008年以来儿童哮喘的研究又取得了新的进展,本指南在2008年指南的基础上,参照近年来国外发表的哮喘防治指南以及国内的哮喘诊治共识,汲取新的循证医学证据,同时结合国内防治儿童哮喘的重要临床经验进行修订,使其更具有实用性和可操作性,为儿童哮喘的规范化诊断和防治提供指导性建议。
【定义】
支气管哮喘是一种以慢性气道炎症和气道高反应性为特征的异质性疾病,以反复发作的喘息、咳嗽、气促、胸闷为主要临床表现,常在夜间和(或)凌晨发作或加剧。呼吸道症状的具体表现形式和严重程度具有随时间而变化的特点,并常伴有可变的呼气气流受限。
【诊断】
儿童处于生长发育过程,各年龄段哮喘儿童由于呼吸系统解剖、生理、免疫、病理等特点不同,哮喘的临床表型不同,哮喘的诊断思路及其具体检测方法也有所差异。
一、儿童哮喘的临床特点
1.喘息、咳嗽、气促、胸闷为儿童期非特异性的呼吸道症状,可见于哮喘和非哮喘性疾病。典型哮喘的呼吸道症状具有以下特征:(1)诱因多样性:常有上呼吸道感染、变应原暴露、剧烈运动、大笑、哭闹、气候变化等诱因;(2)反复发作性:当遇到诱因时突然发作或呈发作性加重;(3)时间节律性:常在夜间及凌晨发作或加重;(4)季节性:常在秋冬季节或换季时发作或加重;(5)可逆性:平喘药通常能够缓解症状,可有明显的缓解期。认识这些特征,有利于哮喘的诊断与鉴别诊断。
2.湿疹、变应性鼻炎等其他过敏性疾病病史,或哮喘等过敏性疾病家族史,增加哮喘诊断的可能性。
3.哮喘患儿最常见异常体征为呼气相哮鸣音,但慢性持续期和临床缓解期患儿可能没有异常体征。重症哮喘急性发作时,由于气道阻塞严重,呼吸音可明显减弱,哮鸣音反而减弱甚至消失("沉默肺"),此时通常存在呼吸衰竭的其他相关体征,甚至危及生命。
4.哮喘患儿肺功能变化具有明显的特征,即可变性呼气气流受限和气道反应性增加,前者主要表现在肺功能变化幅度超过正常人群,不同患儿的肺功能变异度很大,同一患儿的肺功能随时间变化亦不同。如患儿肺功能检查出现以上特点,结合病史,可协助明确诊断。
二、喘息是学龄前儿童呼吸系统疾病中常见的临床表现,非哮喘的学龄前儿童也可能会发生反复喘息。目前学龄前儿童喘息主要有以下两种表型分类方法。
1.按症状表现形式分为:
(1)发作性喘息:喘息呈发作性,常与上呼吸道感染相关,发作控制后症状可完全缓解,发作间歇期无症状。(2)多诱因性喘息:喘息呈发作性,可由多种触发因素诱发,喘息发作的间歇期也有症状(如夜间睡眠过程中、运动、大笑或哭闹时)。临床上这两种喘息表现形式可相互转化。
2.按病程演变趋势分为:
(1)早期一过性喘息:多见于早产和父母吸烟者,主要是环境因素导致的肺发育延迟所致,年龄的增长使肺的发育逐渐成熟,大多数患儿在生后3岁之内喘息逐渐消失。(2)早期起病的持续性喘息(指3岁前起病):患儿主要表现为与急性呼吸道病毒感染相关的反复喘息,本人无特应征表现,也无家族过敏性疾病史。喘息症状一般持续至学龄期,部分患儿在12岁时仍然有症状。小于2岁的儿童,喘息发作的原因通常与呼吸道合胞病毒等感染有关,2岁以上的儿童,往往与鼻病毒等其他病毒感染有关。(3)迟发性喘息/哮喘:患儿有典型的特应征背景,往往伴有湿疹和变应性鼻炎,哮喘症状常迁延持续至成人期,气道有典型的哮喘病理特征。
但是应该注意,在实际临床工作中,上述表型分类方法通常无法实时、可靠地将患儿归入具体表型中,因此这些表型分类的临床指导意义尚待探讨。
三、哮喘诊断标准
哮喘的诊断主要依据呼吸道症状、体征及肺功能检查,证实存在可变的呼气气流受限,并排除可引起相关症状的其他疾病。
1.反复喘息、咳嗽、气促、胸闷,多与接触变应原、冷空气、物理、化学性刺激、呼吸道感染、运动以及过度通气(如大笑和哭闹)等有关,常在夜间和(或)凌晨发作或加剧。
2.发作时双肺可闻及散在或弥漫性,以呼气相为主的哮鸣音,呼气相延长。
3.上述症状和体征经抗哮喘治疗有效,或自行缓解。
4.除外其他疾病所引起的喘息、咳嗽、气促和胸闷。
5.临床表现不典型者(如无明显喘息或哮鸣音),应至少具备以下1项:(1)证实存在可逆性气流受限:①支气管舒张试验阳性:吸入速效β2受体激动剂(如沙丁胺醇压力定量气雾剂200~400 μg)后15 min第一秒用力呼气量(FEV1)增加≥12%;②抗炎治疗后肺通气功能改善:给予吸入糖皮质激素和(或)抗白三烯药物治疗4~8周,FEV1增加≥12%;(2)支气管激发试验阳性;(3)最大呼气峰流量(PEF)日间变异率(连续监测2周)≥13%。
符合第1~4条或第4、5条者,可诊断为哮喘。
四、哮喘诊断注意点
1.我国儿童哮喘流行病学调查结果显示,城市儿童哮喘的漏诊率达30%。哮喘的规范控制治疗需要持续较长的时间,部分患儿可能需要数年之久,因此,对于临床症状和体征提示哮喘,包括临床特征较典型的病例,均强调尽可能进行肺通气功能检查,以获取可变呼气气流受限的客观诊断依据,避免诊断不足和诊断过度。
2.临床实践中也可以通过哮喘预测指数(modified asthma predictive index)和哮喘预测工具(asthmaprediction tool)等评估工具,对幼龄儿童喘息发生持续哮喘的危险度做出评估。
喘息儿童如具有以下临床特点时高度提示哮喘的诊断:(1)多于每月1次的频繁发作性喘息;(2)活动诱发的咳嗽或喘息;(3)非病毒感染导致的间歇性夜间咳嗽;(4)喘息症状持续至3岁以后;(5)抗哮喘治疗有效,但停药后又复发。
如怀疑哮喘诊断,可尽早参照哮喘治疗方案开始试验性治疗,并定期评估治疗反应,如治疗4~8周无明显疗效,建议停药并作进一步诊断评估。另外,大部分学龄前喘息儿童预后良好,其哮喘样症状随年龄增长可能自然缓解,对这些患儿必须定期(3~6个月)重新评估,以判断是否需要继续抗哮喘治疗。
五、咳嗽变异性哮喘(CVA)的诊断
CVA是儿童慢性咳嗽最常见原因之一,以咳嗽为唯一或主要表现。诊断依据:
1.咳嗽持续>4周,常在运动、夜间和(或)凌晨发作或加重,以干咳为主,不伴有喘息;
2.临床上无感染征象,或经较长时间抗生素治疗无效;
3.抗哮喘药物诊断性治疗有效;
4.排除其他原因引起的慢性咳嗽;
5.支气管激发试验阳性和(或)PEF日间变异率(连续监测2周)≥13%;
6.个人或一、二级亲属过敏性疾病史,或变应原检测阳性。
以上第1~4项为诊断基本条件。
六、哮喘诊断和病情监测评估的相关检查
(一)肺通气功能检测
肺通气功能检测是诊断哮喘的重要手段,也是评估哮喘病情严重程度和控制水平的重要依据。哮喘患儿主要表现为阻塞性通气功能障碍,且为可逆性。多数患儿,尤其在哮喘发作期间或有临床症状或体征时,常出现FEV1(正常≥80%预计值)和FEV1/FVC(正常≥80%)等参数的降低。对疑诊哮喘儿童,如出现肺通气功能降低,可考虑进行支气管舒张试验,评估气流受限的可逆性;如果肺通气功能未见异常,则可考虑进行支气管激发试验,评估其气道反应性;或建议患儿使用峰流量仪每日两次测定峰流量,连续监测2周。如患儿支气管舒张试验阳性、支气管激发试验阳性,或PEF日间变异率≥13%均有助于确诊。
(二)过敏状态检测
吸入变应原致敏是儿童发展为持续性哮喘的主要危险因素,儿童早期食物致敏可增加吸入变应原致敏的危险性,吸入变应原的早期致敏(≤3岁)是预测发生持续性哮喘的高危因素。因此,对于所有反复喘息怀疑哮喘的儿童,均推荐进行变应原皮肤点刺试验或血清变应原特异性IgE测定,以了解患儿的过敏状态,协助哮喘诊断。也有利于了解导致哮喘发生和加重的个体危险因素,有助于制定环境干预措施和确定变应原特异性免疫治疗方案。但必须强调过敏状态检测阴性不能作为排除哮喘诊断的依据。外周血嗜酸性粒细胞分类计数对过敏状态的评估有一定价值。
(三)气道炎症指标检测
嗜酸性粒细胞性气道炎症可通过诱导痰嗜酸性粒细胞分类计数和呼出气一氧化氮(FeNO)水平等无创检查方法进行评估。
1.诱导痰嗜酸性粒细胞分类计数:
学龄期儿童通常能配合进行诱导痰检查操作。诱导痰嗜酸性粒细胞水平增高程度与气道阻塞程度及其可逆程度、哮喘严重程度以及过敏状态相关。
2.FeNO检测:
FeNO水平与过敏状态密切相关,但不能有效区分不同种类过敏性疾病人群(如过敏性哮喘、变应性鼻炎、变应性皮炎),且哮喘与非哮喘儿童FeNO水平有一定程度重叠,因此FeNO是非特异性的哮喘诊断指标。目前有研究显示,反复喘息和咳嗽的学龄前儿童,上呼吸道感染后如FeNO水平持续升高4周以上,可作为学龄期哮喘的预测指标。另外,也有研究显示,具有非特异性呼吸道症状的患儿,FeNO>50×10-9(>50 ppb)提示吸入性糖皮质激素(ICS)短期治疗反应良好。由于目前缺乏低FeNO水平的患儿停用ICS治疗后长期转归的研究,因此,不推荐单纯以FeNO水平高低作为决定哮喘患儿是否使用ICS治疗,或ICS升/降级治疗的依据。
虽然尚无前瞻性研究证实诱导痰嗜酸性粒细胞分类计数和FeNO等无创气道炎症指标在儿童哮喘诊断中的确切价值,但这些指标的连续监测有助于评估哮喘的控制水平和指导优化哮喘治疗方案的制定。
(四)胸部影像学检查:
l哮喘诊断评估时,在没有相关临床指征的情况下,不建议进行常规胸部影像学检查。反复喘息或咳嗽儿童,怀疑哮喘以外其他疾病,如气道异物、结构性异常(如血管环、先天性气道狭窄等)、慢性感染(如结核)以及其他有影像学检查指征的疾病时,依据临床线索所提示的疾病选择进行胸部X线平片或CT检查。
(五)支气管镜检查
反复喘息或咳嗽儿童,经规范哮喘治疗无效,怀疑其他疾病,或哮喘合并其他疾病,如气道异物、气道局灶性病变(如气道内膜结核、气道内肿物等)和先天性结构异常(如先天性气道狭窄、食管-气管瘘)等,应考虑予以支气管镜检查以进一步明确诊断。
(六)哮喘临床评估工具
此类评估工具主要基于临床表现进行哮喘控制状况的评估,临床常用的哮喘评估工具有:哮喘控制测试(Asthma Control Test,ACT)、儿童哮喘控制测试(Childhood Asthma Control Test,C-ACT,适用于4~11岁儿童)、哮喘控制问卷(Asthma Control Questionnaire,ACQ)和儿童呼吸和哮喘控制测试(Testfor Respiratory and Asthma Control in Kids,TRACK)等,应根据患儿年龄和就诊条件,选用合适的评估工具,定期评估。
【哮喘分期与分级】
一、分期
根据临床表现,哮喘可分为急性发作期(acuteexacerbation)、慢性持续期(chronic persistent)和临床缓解期(clinical remission)。急性发作期是指突然发生喘息、咳嗽、气促、胸闷等症状,或原有症状急剧加重;慢性持续期是指近3个月内不同频度和(或)不同程度地出现过喘息、咳嗽、气促、胸闷等症状;临床缓解期系指经过治疗或未经治疗症状、体征消失,肺功能恢复到急性发作前水平,并维持3个月以上。
二、哮喘的分级
哮喘的分级包括哮喘控制水平分级、病情严重程度分级和急性发作严重度分级。
(一)哮喘控制水平的分级
哮喘控制水平的评估包括对目前哮喘症状控制水平的评估和未来危险因素评估。依据哮喘症状控制水平,分为良好控制、部分控制和未控制。通过评估近4周的哮喘症状,确定目前的控制状况(表1、表2)。以哮喘控制水平为主导的哮喘长期治疗方案可使患儿得到更充分的治疗,大多数患儿可达到哮喘临床控制。哮喘预后不良的未来危险因素评估包括未来发生急性发作、不可逆肺功能损害和药物相关不良反应风险的评估。肺通气功能监测是哮喘未来风险评估的重要手段,启动控制药物治疗前(首次诊断时)、治疗后3~6个月(获得个人最佳值)以及后续定期风险评估时均应进行肺通气功能检查。值得注意的是,未启动ICS治疗或ICS使用不当(包括ICS剂量不足、吸入方法不正确、用药依从性差)是未来发生哮喘急性发作和不可逆肺功能损害的重要危险因素。另外,频繁使用短效β2受体激动剂(SABA)是哮喘急性发作的危险因素,过度使用SABA(使用定量压力气雾剂>200吸/月)是哮喘相关死亡的独立危险因素。
1457879305115196.jpg
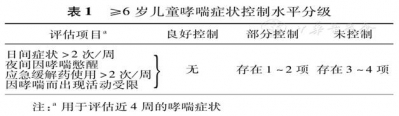
1457879386136582.jpg
(二)病情严重程度分级
哮喘病情严重程度应依据达到哮喘控制所需的治疗级别进行回顾性评估分级,因此通常在控制药物规范治疗数月后进行评估。一般而言,轻度持续哮喘:第1级或第2级阶梯治疗方案治疗能达到良好控制的哮喘;中度持续哮喘:使用第3级阶梯治疗方案治疗能达到良好控制的哮喘。重度持续哮喘:需要第4级或第5级阶梯治疗方案治疗的哮喘。哮喘的严重度并不是固定不变的,会随着治疗时间而变化。
(三)哮喘急性发作严重度分级
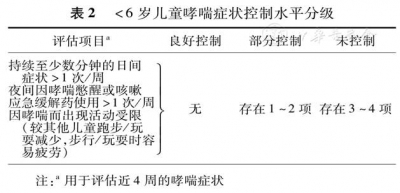
哮喘急性发作常表现为进行性加重的过程,以呼气流量降低为其特征,常因接触变应原、刺激物或呼吸道感染诱发。其起病缓急和病情轻重不一,可在数小时或数天内出现,偶尔可在数分钟内即危及生命,故应及时对病情做出正确评估,以便即刻给予有效的紧急治疗。根据哮喘急性发作时的症状、体征、肺功能及血氧饱和度等情况,进行严重度分型,≥6岁见表3。
1457879602565566.jpg

1457879546171309.jpg
【难治性哮喘】
难治性哮喘是指采用包括吸入中高剂量糖皮质激素和长效β2激动剂两种或更多种的控制药物规范治疗至少3~6个月仍不能达到良好控制的哮喘。
难治性哮喘患儿的诊断和评估应遵循以下基本程序:(1)判断是否存在可逆性气流受限及其严重程度;(2)判断药物治疗是否充分,用药的依从性和吸入技术的掌握情况;(3)判断是否存在相关或使哮喘加重的危险因素,如胃食管反流、肥胖伴(或)不伴阻塞性睡眠呼吸障碍、变应性鼻炎或鼻窦病变、心理焦虑等;(4)与其他具有咳嗽、呼吸困难和喘息等症状的疾病鉴别诊断;(5)反复评估患儿的控制水平和对治疗的反应。相对于成人,儿童激素抵抗型哮喘的比例更低。因此对于儿童难治性哮喘的诊断要慎重,要根据上述情况仔细评估。
【治疗】
一、治疗目标(1)达到并维持症状的控制;(2)维持正常活动水平,包括运动能力;(3)
维持肺功能水平尽量接近正常;
(4)预防哮喘急性发作;(5)避免因哮喘药物治疗导致的不良反应;(6)预防哮喘导致的死亡。
二、防治原则
哮喘控制治疗应尽早开始
。要坚持长期、持续、规范、个体化治疗原则。治疗包括:(1)急性发作期:快速缓解症状,如平喘、抗炎治疗;(2)慢性持续期和临床缓解期:防止症状加重和预防复发,如避免触发因素、抗炎、降低气道高反应性、防止气道重塑,并做好自我管理。
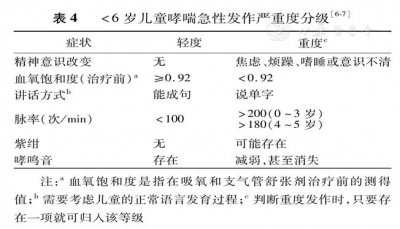
强调基于症状控制的哮喘管理模式,避免治疗不足和治疗过度,治疗过程中遵循"评估-调整治疗-监测"的管理循环,直至停药观察(。注重药物治疗和非药物治疗相结合,不可忽视非药物治疗如哮喘防治教育、变应原回避、患儿心理问题的处理、生命质量的提高、药物经济学等诸方面在哮喘长期管理中的作用。
图1儿童哮喘管理流程图
1457879657106507.jpg
三、长期治疗方案
根据年龄分为≥6岁儿童哮喘的长期治疗方案和在儿童哮喘的长期治疗方案中,除每日规则地使用控制治疗药物外,根据病情按需使用缓解药物。吸入型速效β2受体激动剂是目前最有效的缓解药物,是所有年龄儿童急性哮喘的首选治疗药物。在中重度哮喘,或吸入型速效β2受体激动剂单药治疗效果不佳时,亦可以选择联合吸入抗胆碱能药物作为缓解药物,以增强疗效。≥6岁儿童如果使用含有福莫特罗和布地奈德单一吸入剂进行治疗时,可作为控制药物和缓解药物应用。
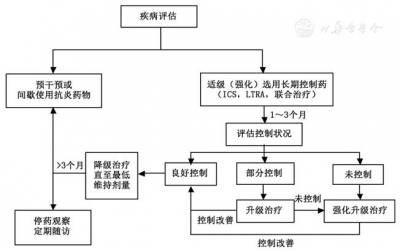
(一)≥6岁儿童哮喘的长期治疗方案(图2≥6岁儿童哮喘的长期治疗方案
1457879708119671.jpg
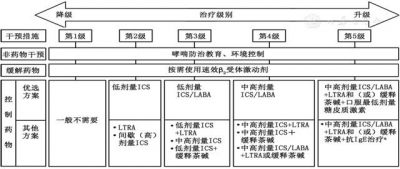
儿童哮喘的长期治疗方案包括非药物干预和药物干预两部分,后者包括以β2受体激动剂为代表的缓解药物和以ICS及白三烯调节剂为代表的抗炎药物。缓解药物依据症状按需使用,抗炎药物作为控制治疗需持续使用,并适时调整剂量。ICS/LABA联合治疗是该年龄儿童哮喘控制不佳时的优选升级方案。
(二)<6岁儿童哮喘的长期治疗方案(图3)
1457879777138583.jpg
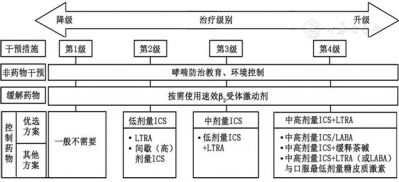
对于<6岁儿童哮喘的长期治疗,最有效的治疗药物是ICS,对于大多数患儿推荐使用低剂量ICS(第2级)作为初始控制治疗。如果低剂量ICS不能控制症状,优选考虑增加ICS剂量(双倍低剂量ICS)。无法应用或不愿使用ICS,或伴变应性鼻炎的患儿可选用白三烯受体拮抗剂(LTRA)。吸入长效ß2受体激动剂(LABA)或联合制剂尚未在5岁以下儿童中进行充分的研究。对于)<6岁儿童哮喘的长期治疗,除了长期使用ICS和(或)LTRA,结合依从性和安全性因素,部分间歇发作或轻度持续哮喘患儿可按需间歇使用高剂量ICS/SABA.
ICS的使用对于儿童身高的影响仍然被关注。对于青春前期学龄期轻度-中度持续哮喘儿童,有研究发现ICS呈剂量依赖的生长受限。但是一些研究发现儿童期ICS使用并不会影响最终身高。每个儿童的生长速度不同,短期的评估不能预测成人时的身高。与严重哮喘带来的风险相比,激素对身高影响的作用较小。另外,哮喘控制不良对儿童身高也有不良影响。临床实践过程中需注意尽可能使用低剂量ICS达到哮喘良好控制,并定期监测患儿的生长发育状况。
我国地域广,社会经济发展很不平衡,因此联合治疗方法的选择除了考虑疗效和年龄因素之外,还需要同时考虑地区、经济和文化认知的差异。
四、临床缓解期的处理
为了巩固疗效,维持患儿病情长期稳定,提高其生命质量,应加强临床缓解期的处理。
1.鼓励患儿坚持每日定时测量PEF、监测病情变化、记录哮喘日记。
2.注意有无哮喘发作先兆,如咳嗽、气促、胸闷等,一旦出现应及时使用应急药物以减轻哮喘发作症状。
3.坚持规范治疗:病情缓解后应继续使用长期控制药物规范治疗,定期评估哮喘控制水平,适时调整治疗方案,直至停药观察。
4.控制治疗的剂量调整和疗程:单用中高剂量ICS者,尝试在达到并维持哮喘控制3个月后剂量减少25%~50%。单用低剂量ICS能达到控制时,可改用每日1次给药。联合使用ICS和LABA者,先减少ICS约50%,直至达到低剂量ICS才考虑停用LABA。如使用二级治疗方案患儿的哮喘能维持控制,并且6个月~1年内无症状反复,可考虑停药。有相当比例的
5.根据患儿具体情况,包括了解诱因和以往发作规律,与患儿及家长共同研究,提出并采取一切必要的切实可行的预防措施,包括避免接触变应原、防止哮喘发作、保持病情长期控制和稳定。
6.并存疾病治疗:半数以上哮喘儿童同时患有变应性鼻炎,有的患儿并存鼻窦炎、阻塞性睡眠呼吸障碍、胃食管反流和肥胖等因素。这些共存疾病和因素可影响哮喘的控制,需同时进行相应的治疗。对于肥胖的哮喘儿童,建议适当增加体育锻炼,减轻体重。
五、变应原特异性免疫治疗(AIT)
AIT是通过逐渐增加剂量的变应原提取物对过敏患儿进行反复接触,提高患儿对此类变应原的耐受性,从而控制或减轻过敏症状的一种治疗方法。
AIT是目前可能改变过敏性疾病自然进程的唯一治疗方法。AIT适用于症状持续、采取变应原避免措施和控制药物治疗不能完全消除症状的轻、中度哮喘或哮喘合并变应性鼻炎患儿。应用AIT的前提是确定致敏变应原,必须使用与患儿临床症状有因果关联的变应原制剂,应通过皮肤试验、特异性IgE测定并结合临床病史来确定致敏变应原。目前我国儿童AIT所应用致敏变应原的类型主要为尘螨,治疗途径包括皮下注射和舌下含服。对符合适应证的哮喘患儿在AIT过程中,主张同时进行基础控制药物治疗,并做好变应原环境控制。皮下注射治疗室应常规配备急救设施,患儿在每次注射治疗后留院30 min观察是否发生局部或全身速发不良反应,及时处理各级速发局部或全身不良反应,并对后续注射剂量进行调整。AIT治疗疗程3~5年,可改善哮喘症状、减少缓解药物应用需求、降低ICS的每日需用剂量、减少急性哮喘发作。在疾病过程的早期开始治疗可能改变其长期病程,预防新增致敏变应原,但对肺功能的改善和降低气道高反应性的疗效尚需进一步临床研究和评价。
六、急性发作期治疗
儿童哮喘急性发作期的治疗需根据患儿年龄、发作严重程度及诊疗条件选择合适的初始治疗方案,并连续评估对治疗的反应,在原治疗基础上进行个体化治疗。哮喘急性发作需在第一时间内予以及时恰当的治疗,以迅速缓解气道阻塞症状。应正确指导哮喘患儿和(或)家长在出现哮喘发作征象时及时使用吸入性速效β2受体激动剂,建议使用压力定量气雾剂经储雾罐(单剂给药,连用3剂)或雾化吸入方法给药。如治疗后喘息症状未能有效缓解或症状缓解维持时间短于4 h,应即刻前往医院就诊。
哮喘急性发作经合理应用支气管舒张剂和糖皮质激素等哮喘缓解药物治疗后,仍有严重或进行性呼吸困难加重者,称为哮喘持续状态;如支气管阻塞未及时得到缓解,可迅速发展为呼吸衰竭,直接威胁生命(危及生命的哮喘发作)。儿童哮喘急性发作期的医院治疗流程详见附件1。
1.氧疗:有低氧血症者,采用鼻导管或面罩吸氧,以维持血氧饱和度在>0.94。
2.吸入速效β2受体激动剂:是治疗儿童哮喘急性发作的一线药物。如具备雾化给药条件,雾化吸入应为首选。可使用氧驱动(氧气流量6~8 L/min)或空气压缩泵雾化吸入,药物及剂量:雾化吸入沙丁胺醇或特布他林,体重≤20 kg,每次2.5 mg;体重>20 kg,每次5 mg;第1小时可每20分钟1次,以后根据治疗反应逐渐延长给药间隔,根据病情每1~4小时重复吸入治疗。如不具备雾化吸入条件时,可使用压力型定量气雾剂(pMDI)经储雾罐吸药,每次单剂喷药,连用4~10喷(
3.糖皮质激素:全身应用糖皮质激素是治疗儿童哮喘重度发作的一线药物,早期使用可以减轻疾病的严重度,给药后3~4 h即可显示明显的疗效。可根据病情选择口服或静脉途径给药。
药物及剂量:(1)口服:泼尼松或泼尼松龙1~2 mg/(kg·d),疗程3~5 d。口服给药效果良好,副作用较小,但对于依从性差、不能口服给药或危重患儿,可采用静脉途径给药。(2)静脉:注射甲泼尼龙1~2mg/(kg·次)或琥珀酸氢化可的松5~10 mg/(kg·次),根据病情可间隔4~8 h重复使用。若疗程不超过10d,可无需减量直接停药。(3)吸入:早期应用大剂量ICS可能有助于哮喘急性发作的控制,可选用雾化吸入布地奈德悬液1 mg/次,或丙酸倍氯米松混悬液0.8 mg/次,每6~8小时1次。但病情严重时不能以吸入治疗替代全身糖皮质激素治疗,以免延误病情。
4.抗胆碱能药物:短效抗胆碱能药物(SAMA)是儿童哮喘急性发作联合治疗的组成部分,可以增加支气管舒张效应,其临床安全性和有效性已确立,尤其是对β2受体激动剂治疗反应不佳的中重度患儿应尽早联合使用。药物剂量:体重≤20 kg,异丙托溴铵每次250 μg;体重>20kg,异丙托溴铵每次500 μg,加入β2受体激动剂溶液作雾化吸入,间隔时间同吸入β2受体激动剂。如果无雾化条件,也可给予SAMA气雾剂吸入治疗。
5.硫酸镁:有助于危重哮喘症状的缓解,安全性良好。药物及剂量:硫酸镁25~40 mg/(kg·d)(≤2g/d),分1~2次,加入10%葡萄糖溶液20 ml缓慢静脉滴注(20 min以上),酌情使用1~3 d。不良反应包括一过性面色潮红、恶心等,通常在药物输注时发生。如过量可静注10%葡萄糖酸钙拮抗。
6.茶碱:由于氨茶碱平喘效应弱于SABA,而且治疗窗窄,从有效性和安全性角度考虑,在哮喘急性发作的治疗中,一般不推荐静脉使用茶碱。如哮喘发作经上述药物治疗后仍不能有效控制时,可酌情考虑使用,但治疗时需密切观察,并监测心电图、血药浓度。药物及剂量:氨茶碱负荷量4~6 mg/kg(≤250mg),缓慢静脉滴注20~30 min,继之根据年龄持续滴注维持剂量0.7~1 mg/(kg·h),如已用口服氨茶碱者,可直接使用维持剂量持续静脉滴注。亦可采用间歇给药方法,每6~8小时缓慢静脉滴注4~6 mg/kg。
7.经合理联合治疗,但症状持续加重,出现呼吸衰竭征象时,应及时给予辅助机械通气治疗。在应用辅助机械通气治疗前禁用镇静剂。