围手术期血糖异常主要包括高血糖和低血糖。围手术期血糖异常可增加手术患者的病死率,增加感染、伤口不愈合以及心脑血管事件等并发症的发病率,延长术后住院时间,影响远期预后。与非糖尿病患者相比,糖尿病患者是围手术期血糖异常的高危人群。随着我国糖尿病患病率的激增以及平均住院日的缩短,良好的围手术期血糖管理越发有赖于当事科室及医生的参与和决策。以下将结合国内外临床指南和证据,为非内分泌专科医生进行围手术期血糖管理提供支持。
筛查围手术期血糖异常的高危人群
推荐对所有计划手术的患者进行术前筛查和评估,以识别围手术期血糖异常的高危因素。
01
筛查糖化血红蛋白(HbA1c):
(1)对于既往无糖尿病病史的手术患者:若HbA1c≥6.5%,提示患者糖尿病的可能性大,出现围手术期血糖异常的风险高;若HbA1c<6.5%,还应注意排除贫血、近期输血等可能干扰hba1c测量准确性的因素。(2)对既往已有明确糖尿病病史的手术患者:若hba1c≤7%,提示血糖控制良好,出现围手术期血糖异常的风险较低;若hba1c>7.0%~8.5%,提示血糖控制不佳,出现围手术期血糖异常的风险增高;若患者HbA1c>8.5%,建议考虑推迟非急诊手术。
02
筛查任意时点的血浆葡萄糖(随机血糖):
若手术患者随机血糖>7.8 mmol/L,即可诊断住院高血糖,出现围手术期血糖异常的风险增高;若手术患者随机血糖≥14 mmol/L,建议考虑推迟非急诊手术,并进一步筛查尿酮。
03
评估手术患者情况:
对既往已有明确糖尿病病史的手术患者,年龄>65岁、病程>5年、既往频繁低血糖发作史、合并心脑血管疾病、糖尿病肾病、糖尿病神经病变等均是发生围手术期血糖异常的重要危险因素;对于既往无糖尿病病史的手术患者,高龄(年龄≥80岁)、有严重的围手术期焦虑紧张,以及合并恶性肿瘤、单或多器官功能不全、严重感染等危重情况的患者出现围手术期血糖异常的风险升高。
04
评估手术大小:
小型手术,即手术时间≤1 h、采用局部麻醉且无需术前禁食的手术,此类手术患者发生围手术期血糖异常的风险较低;而大、中型手术,即手术时间>1 h、采用椎管内麻醉或全身麻醉或需要术前禁食的手术,此类手术患者发生围手术期血糖异常的风险较高。
严密的围手术期血糖监测
对所有围手术期的住院患者,均应制定并执行严密的血糖监测计划,以及时发现和处理血糖异常的情况。
01
血糖监测方法:
血糖仪床旁快速监测指血血糖(毛细血管血糖)适用于一般情况良好的患者。对危重患者及手术时间长、创伤大的术中患者应使用动脉血气即时监测血糖。
02
血糖监测频率:
(1)正常饮食者:监测空腹血糖、叁餐后2h血糖和睡前血糖;(2)禁食者:每4~6小时监测1次血糖;(3)手术中:每1~2小时监测1次血糖,手术开始时应每小时监测1次血糖,血糖稳定后可改为每2小时监测1次;(4)危重者、全身麻醉或持续静脉泵入胰岛素者:每0.5~1小时监测1次血糖;(5)低血糖患者(血糖≤3.9 mmol/L):每5~15分钟监测1次直至血糖≥5.6 mmol/L;(6)既往无糖尿病病史或血糖控制良好者(HbA1c≤7%),如接受小型手术,可仅在入院后和离院前分别监测1次血糖。
个体化的围手术期血糖控制目标
围手术期应以血糖值为目标,进行分层管理,即一般控制、宽松控制和严格控制,见表1。
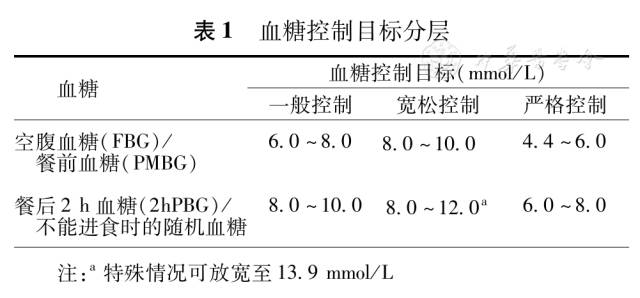
为患者制定围手术期血糖控制目标时应根据手术类型、患者情况以及手术期限进行个体化考量。
01
根据手术类型决定血糖控制目标:
手术类型为普通大中小手术、精细手术(如整形)、器官移植3类,对于普通大中小手术,宽松控制血糖,术前HbA1c<8.5%;对于精细手术(如整形手术、眼科手术),需严格控制血糖;对器官移植手术,则一般控制血糖即可。
02
参考患者情况调整血糖控制目标:
(1)对于脑血管疾病患者、高龄、有严重合并症者及入院前长期血糖控制不佳(HbA1c >7%~8.5%)或低血糖频繁发作患者,可以适当放宽至宽松的血糖控制目标;(2)对于病情危重(术后ICU住院时间≥3 d)及术后伤口不愈合或伤口感染的患者,应酌情采用严格的血糖控制目标。
03
根据手术期限决定血糖控制时限:
手术分为择(限)期手术和急诊手术两类。对计划行择(限)期手术者需进行术前、术中及术后的血糖管理,而对行急诊手术者需进行术中及术后的血糖管理。
合理的围手术期降糖方案
01
手术前
手术前的降糖治疗首选基础-餐时胰岛素皮下注射方案,即睡前中长效胰岛素联合叁餐前短效/速效胰岛素。胰岛素起始剂量为0.5 U·kg-1·d-1,其中各1/2分别用于基础和餐前胰岛素量,叁餐前胰岛素剂量相同。根据监测血糖的情况和进食情况调整胰岛素剂量,每次调整1~2U,禁食期间停用餐前胰岛素。
1未经降糖治疗的围手术期患者:对已诊断的糖尿病患者,任意时刻血糖>10 mmol/L时即可考虑启动降糖治疗;对既往无糖尿病病史的住院高血糖患者,可选择单次或间断静脉推注胰岛素。
2入院前使用口服降糖药的患者:若将接受大、中型手术,需在入院后或手术前3天即停用口服降糖药以及其他非胰岛素注射剂(如利拉鲁肽等),改用基础-餐时胰岛素治疗方案;若将接受小型手术,入院前血糖控制良好且无糖尿病急、慢性并发症,可维持原治疗方案不变。
3入院前使用胰岛素的患者:若入院前血糖控制良好,可在入院后维持原胰岛素治疗方案不变;若入院前血糖控制不佳,可改用基础-餐时胰岛素治疗方案,使血糖值达到控制目标。
4入院前使用胰岛素泵(CSII)的患者:若血糖控制良好则可在入院期间继续使用胰岛素泵。入院期间使用胰岛素泵需要有内分泌专科医生进行协助,并由护理人员每天记录胰岛素泵的基础率和餐前负荷率。
02
手术中
1大、中型手术:首选胰岛素静脉泵入方案,即于手术当日清晨换用胰岛素持续静脉泵入控制血糖。通常使用常规胰岛素加入生理盐水,浓度1 U/ml配泵,起始泵速0.5~1 ml/h,参照血糖监测结果随时调整泵速。手术中若需要输注含糖液,液体中应按糖(g)∶胰岛素(U)=3~4∶1的比例加入胰岛素中和。在胰岛素持续静脉泵入的基础上,若手术时间过长且患者血糖<13.9 mmol/L,术中应按照成人2~4 mg·kg-1·min-1的需要量补充葡萄糖,即约以5~10 g/h的速度输入葡萄糖,含糖液体中应加入胰岛素中和。泵注胰岛素时应注意监测血钾,可预防性补钾。使用胰岛素泵的患者应于手术当日清晨停泵,换用胰岛素持续静脉泵入。
2小型手术:术前使用胰岛素治疗的患者,可在手术前夜保留睡前中长效胰岛素,剂量不变或减少1/3~1/2。术前使用胰岛素泵的患者可继续使用,但需告知手术团队,术中应设定胰岛素泵按基础率持续皮下输注胰岛素。
3急诊手术:应于术前检测随机血糖和酮体。如患者随机血糖≥14 mmol/L,应持续静脉泵注胰岛素,保持血糖每小时下降4~6 mmol/L直至血糖<14 mmol/L后方可手术;如患者合并有酮症酸中毒或高渗综合征等糖尿病急性并发症,应至血糖<14 mmol/L、酮体消失、渗透压和血pH值恢复正常后方可手术。
03
手术后
术中持续静脉泵注胰岛素者术后应继续泵注24 h以上。危重患者应持续静脉泵注胰岛素。禁食患者应保证每日葡萄糖输入量不少于150 g,含糖液体中应加入胰岛素中和。
已恢复进食的手术患者可将胰岛素静脉泵入过渡为基础-餐时胰岛素皮下注射的治疗方案。以之前静脉胰岛素用量的80%作为初始总剂量,各1/2分别用于基础和餐前胰岛素量,叁餐前胰岛素剂量相同。皮下注射和静脉泵注有2 h左右的重迭有利于平稳过渡。
待手术患者饮食正常规律、器官功能稳定后,如无禁忌证,即可恢复原有降糖治疗方案。二甲双胍应在肾功能稳定后加用,并且不早于术后48 h。
避免围手术期血糖异常的医源性因素
01
避免医源性高血糖:
(1)合理使用糖皮质激素、生长抑素、儿茶酚胺等可能导致血糖升高的药物;(2)为高危人群输注含糖液体时应加入胰岛素中和;(3)肠内外营养的糖尿病患者应选用糖尿病专用型制剂并缓慢输注。
02
预防低血糖:
(1)对使用磺脲类、格列奈类口服降糖药及使用胰岛素和长时间禁食者应加强血糖监测;(2)全麻手术中患者的低血糖症状可能被掩盖,应维持术中患者的血糖不低于6.5 mmol/L;(3)静脉泵入胰岛素的患者血糖若≤5.6 mmol/L应引起警惕并降低胰岛素泵速。
小结
围手术期血糖管理应以血糖为目标值,并根据手术类型、患者情况制定个体化的血糖管理方案。通过严密的血糖监测,控制高血糖,预防低血糖,实现围手术期血糖的平稳过渡。对于既往有明确糖尿病病史、血糖控制不佳且将行大、中型手术者,随机血糖>10 mmol/L即可启动降糖治疗,基础-餐时胰岛素皮下注射是手术前后首选的降糖方案,常规胰岛素持续静脉泵注是术中血糖控制的首选方案。
本文来源:中华内科杂志, 2017,56(03): 213-215.
|