随着糖尿病发病率逐年增高,糖尿病肾病(Di—abetic Nephropathy,DN)在维持性血液透析患者中的比例也日益上升。目前,美国和欧洲许多国家DN已成为引发终末期肾功能衰竭(End.stage Renaldisease,ESRD)的首要原因,约占ESRD的25%~42%[1]。在我国,DN约占ESRD的8%左右,部分经济发达地区已达到15%[1]。DN患者糖异生功能受损,糖代谢紊乱,对胰岛素和降糖药的清除延迟,与非糖尿病肾功能衰竭患者相比,血液透析治疗并发症多,其中以低血糖最为常见,发生率可达20%[2]。此外,葡萄糖属于小分子溶质。透析中易被透出.在无糖透析液透析中糖份的丢失更为明显.而属于大分子的胰岛素则不被透出,以及透析中患者胰岛素活性的恢复,都使得透析中低血糖发生率明显上升。持续质量改进模式(FOCUS.PDCA)是美国医院组织创造的一种持续质量模型㈦.是PDCA循环的进一步延伸.旨在更仔细地了解和分析程序中的环节,以改进质量。按发现问题(find,F)、组织(organize,0)、澄清(clarifv,C)、理解(understand,U)、选择(select,S)、计划(plan,P)、实施(do,D)、检查(check,C)和处理(act,A)9个步骤进行。由于其运转程序严谨,管理层次多样,适用于各项管理工作和管理的各个环节.被国内外各行业在强化内部管理中证明是一种行之有效的方法。已有相关研究_4~I手艮道,将PDCA模式运用于糖尿病的健康管理,并取得了良好成效。本研究旨在运用FOCUS.PDCA模式进行DN患者血液透析中低血糖的管理,取得了良好的成效.现报告如下。
1对象与方法
1.1 研究对象
选取2013年1月至2014年2月在我院行血液透析的DN患者97例作为研究对象。将2013年1~6月的48例患者设为对照组.2013年9月至2014年2月的49例患者设为实验组。纳入标准:①每周3次血液透析,每次4h且维持血液透析6个月以上,病情相对稳定。②单纯使用胰岛素控制血糖。③自愿加入研究。排除标准:①继发糖尿病急性并发症,如酮症酸中毒、高渗性昏迷等。②合并各种感染未经控制。③伴有恶性肿瘤、中重度心脑血管疾病及其他严重疾病。④伴有出血性疾病行无肝素透析,无法维持4h的透析时间。
1.2方法
两组患者均遵医嘱每周3次透析.每次透析时间为4h。应用德国Fresenius 4008S透析机,透析器均为Rexeed一15L.透析膜面积1.5m2.血管通路均选用动静脉内瘘,血流量为250~300ml/min。采用碳酸氢盐无糖透析液,透析液流量为500ml/min,温度为36~37℃。
1.2.1 实验组
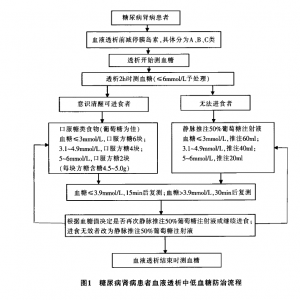
FOCUS实施方法:F(发现问题):无糖透析液因不利细菌生长,储存安全方便.在临床已得到推广使用。而使用无糖透析液后,患者低血糖的发生率明显上升.发生血液透析结束患者晕倒的意外事件。0(组织):成立质量改进小组,成员由医生、血液透析室护士、病区护士、营养师组成。C(澄清):明确现行流程.即对照组实施的低血糖管理流程。U(理解):进行原因分析,总结患者血液透析中低血糖发生的原因如下:①针对血液透析中有低血糖发生危险的患者予透析前减停胰岛素,但医生层面针对相同病情减少的胰岛素剂量尚不统一。②护士对患者透析中用餐及禁食情况关注不够。③患者对低血糖相关知识的掌握不足,容易忽视无症状性低血糖。④现行流程仅处理已出现低血糖反应的患者,无提前干预措施。S(选择改进方案):通过输入“血液透析,低血糖,糖尿病肾病,hemodialysis,hypoglycemia,diabetes”等关键词在维普、万方、中国知网、PubMed等数据库.搜集得出相关文献283篇.运用循证实践进行证据评价。选取其中证据等级较高的文献62篇。从中我们采纳了适合科室开展的措施:针对血液透析中有低血糖发生危险的患者透析前减停胰岛素[6]:嘱患者透析2h时适量进食[7 ],透析结束前60min推注50%葡萄糖注射液[8];进行低血糖相关知识的宣教[4],建议患者自备应急食物例等。同时咨询了杭州市省级三级甲等医院血液透析专家关于透析中低血糖管理的相关经验。综合以上证据形成如下改进方案:医生制订规范的胰岛素减停方案:透析护士加强对患者的评估、血糖的监测及与病区护士的交班,鼓励患者透析中适当进食,加强健康宣教:医生与血透室护士共同制订血液透析中防治低血糖的新流程(图1)。
PDCA实施方法:P(计划):采集透析开始、透析2h及透析结束时的血糖,进行数据分析,找出血透中血糖水平的变化规律。运用FOCUS.PDCA模式进行低血糖的干预管理,收集干预前后患者血液透析中低血糖的发生情况,以期降低透析中患者低血糖的发生率,验证FOCUS—PDCA模式运用于管理的有效性。D(实施):①医生制订规范的胰岛素减停方案,具体分为如下3类。A类:三餐前注射短效或超短效胰岛素者,停用血液透析前一餐餐前胰岛素。B类:三餐前注射短效或超短效+睡前中效或长效胰岛素者,停用血液透析前一餐餐前胰岛素。C类:早晚餐前注射混合胰岛素者,早餐前剂量减少1/3。②制订并落实DN患者血液透析中防治低血糖的流程(图1):根据收集到的低血糖资料.分析显示透析第2~3小时为低血糖高发期,故我们将干预时间点选择为透析2h时。对照组透析2h时测得血糖值≤3.9mmol/L予低血糖处理,>3.9mmol/L予密切观察。透析中嘱患者适当进食。因对照组透析2h时测得血糖均值为5.21mm01/L,同时根据临床经验.实验组2h时测得血糖值≤6mm01/L即提前干预处理。根据患者情况,可进食患者先予进食。若患者无法进食,则静脉注射50%葡萄糖注射液,根据患者血糖值确定剂量。整个血液透析过程中若患者出现低血糖反应.立即测量血糖,静脉注射50%葡萄糖注射液40~60ml并告知医生。15min后复测血糖,密切观察病情变化。③患者进食:Jackson等m3报道指出,使用无糖透析液治疗,每小时丢失葡萄糖约5.59。据此,我们鼓励患者透析2h时适当进食.营养师推荐1个肉包和1瓶牛奶的营养餐。1个肉包含糖量为309,l瓶牛奶250ml含糖量为159。同时血透室提供应急食物:方糖。4块方糖含糖量为18~209。④加强透析中监测及对患者的宣教:及时关注患者的进食情况,尤其关注透析中不进食、术后禁食及少言寡语的患者.以防无症状低血糖的发生。病区护士针对已按非透析日常规剂量注射胰岛素后,因高血钾、心力衰竭等原因需临时增加透析的患者,与血液透析室护士交班,加强关注。此外,加强对患者低血糖相关知识的健康宣教,强调血液透析引起低血糖的原因以及患者在透析中应该如何预防,告知患者随身携带糖块或点心等含糖食物,并且发放糖尿病患者饮食指南手册,帮助患者建立良好的饮食习惯。C(检查):定期查看科内护士落实新流程情况;病区护士负责患者住院期间的胰岛素注射和培训;医生定期查看医嘱开具及实施情况。A(处理):FOCUS—PDCA模式进行低血糖干预管理前后,比较两组血液透析不同时段的血糖水平及低血糖发生情况。
1.2.2 对照组
血液透析前遵医嘱按常规剂量注射餐前胰岛素.上机前护士对患者进行评估,重点评估患者的饮食情况,有无少食,恶心、呕吐等消化道不适症状。血液透析中护士密切观察患者病情变化,尤其是观察患者是否有低血糖不适症状。若患者出现低血糖反应,立即采用血糖仪测量手指末梢血糖.若血糖值≤3.9mmol/L时.静脉注射50%葡萄糖注射液40一60m1,并协助医生进行相关处理。15min后为患者复测血糖,观察血糖变化。透析过程中为患者提供1个肉包和l碗蔬菜的营养餐。
1.3效果评价
观察实验组与对照组患者透析开始、透析2h时及透析结束时的血糖水平及透析中低血糖的发生情况。
1.4统计学方法
采用统计软件SPSS 16.0进行数据分析,数据采用均数±标准差进行描述,组间比较采用独立样本t检验。组间不同时间点数据分析采用重复测量的方差分析。计数资料采用x2检验,以P<0.05为差异有统计学意义。
2 结果
2.1两组一般情况比较
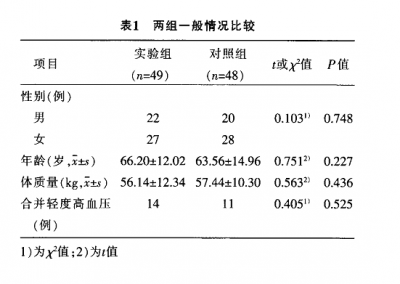
实验组DN伴高血压14例,对照组DN伴高血压11例,2组患者在年龄、性别、病情方面比较,差异无统计学意义(p>0.05),具有可比性,见表1。
2.2两组干预前后不同时间点血糖水平的比较
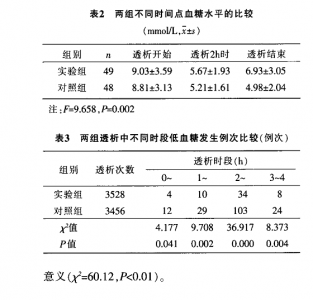
运用FOCUS.PDCA模式进行低血糖的干预管理后。两组患者透析开始、透析2h及透析结束时血糖水平的比较,差异有统计学意义(P<0.01),见表2。
2.3两组透析中不同时段发生低血糖情况比较
两组在透析不同时段的低血糖发生情况比较。实验组均低于对照组,差异有统计学意义(P<0.05),见表3。两组在整个透析过程中低血糖的发生率比较,实验组为1.59%,对照组为4.86%,差异有统计学
1432104497130993.png
1432104704667422.png
1432104729271487.png
3讨论
3.1 国内外防治血液透析中低血糖的现状分析
终末期DN患者受多种因素的影响,如营养不良、无糖透析液的使用、透析中胰岛素不被清除且活性得到恢复、血管紧张素转换酶抑制剂改善组织对胰岛素的反应性等,均极易诱发低血糖。已有研究[11]报道,DN患者透析间期血糖控制在6.1~7.0mmol/L,有利于预防透析中低血糖的发生。目前国内外采用的防治透析中低血糖的主要措施为干预胰岛素的使用和应用含糖透析液。黄宇清等[12]主张透析当日停用胰岛素,在无糖透析液中加入葡萄糖注射液配置成5.5mmol/IJ的低糖透析液:P0nikvar等[13]主张正常使用胰岛素,同时采用葡萄糖浓度为5.5mmol/L的碳酸氢盐透析液;刘东等[14]主张采用碳酸氢盐无糖透析液,在血液透析前停用或减量使用胰岛素,在透析开始2.5h静脉推注葡萄糖309。但据文献[12 ]报道,两者同时使用可减少低血糖的发生,但会使血液透析时段血糖过高的可能性增加,使整个透析时段均处于高糖状态。糖尿病患者全身肾素.血管紧张素系统(Renin—angiotensinSvstem,RAS)活性是下调的[13],而高糖刺激下的肾脏局部RAS活性增加是加重DN的关键因素,不利于ESDN患者残余肾功能的保护。单独采取含糖透析液有一定疗效,但存储困难,易被细菌污染,而且瞬时即配和低温配液在透析中心可操作性受限,所以我们采取应用无糖透析液、透析前减停胰岛素及透析中推注50%葡萄糖注射液的防治低血糖措施。刘东等…]主张在透析开始2.5h静脉推注葡萄糖309,而从干预前收集到的低血糖资料分析,低血糖发生时间以血液透析进行到第2~3小时这一时间段为主。据此.我们透析中第2小时静脉推注50%葡萄糖注射液,同时结合其他护理措施,有效降低了透析中低血糖的发生率.杜绝了透析结束低血糖引起的意外事件。
3.2 FoCUS.PDCA模式干预下的低血糖管理合理有效.可达到预期目标本研究结果显示.从干预前的血糖数值分析,患者血糖值随透析时间延长呈逐渐下降趋势.与研究报道[15]中提及患者血液透析中低血糖呈进行性下降相符。FOCUS—PDCA模式干预下的低血糖管理,从透析开始前的胰岛素减停,帮助患者建立良好的饮食习惯,到透析2h时进行的干预处理,护士及时关注患者进食,加强血糖监测等一系列措施,都降低了血液透析中不同时间段的低血糖发生率,尤以血液透析中第2~3小时最为显著。表2中,新模式管理下,两组患者透析开始,透析2h时及透析结束时血糖水平比较,差异有统计学意义,实验组透析结束时血糖水平回升,有效地改变了血液透析中血糖值随透析时间延长呈下降的趋势。有文献[16]报道,糖尿病患者进入透析治疗后,空腹血糖控制在8.25~11.0mmol/L,餐后2h血糖控制在11.1~16.5mmol/L较为安全。实验组透析结束时血糖均值在DN患者可控制的血糖范围内,这表明我们的干预措施是合理有效的。
3.3 FOCUS.PDCA模式干预下仍须关注的问题FOCUS—PDCA模式运用于DN患者透析中低血糖管理的实践过程中,有4例老年DN患者虽经新流程干预处理,透析中仍多次发生低血糖。与研究报道[17]相符。相关研究mj表明,低体质量、高龄、DN均是糖尿病患者发生低血糖的独立危险因素,由于老年DN患者的认知功能、行为改变能力有所降低,因此透析中容易发生低血糖[17]。目前针对此类老年DN患者,我们采取透析时每小时测量血糖及静脉推注50%葡萄糖注射液的护理措施。此外,有8例发生低血糖反应的DN患者口服方糖未能及时纠正低血糖,后改为静脉推注50%葡萄糖注射液。前文中提及患者血液透析中低血糖呈进行性下降H6I,而方糖升糖指数不及50%葡萄糖注射液.故透析中若不能及时纠正低血糖,建议静脉推注50%葡萄糖注射液,以及早缓解或者预防再次低血糖的发生。针对高龄及透析中反复发生低血糖的患者,尚需寻求针对此类患者更为有效的护理对策。
综上所述.FOCUS—PDCA模式在DN患者血液透析中低血糖管理方面发挥了积极的作用,值得在护理临床中推广应用。本研究在降低血液透析患者低血糖的发生率上有一定成效.但是样本量不足,有条件可以进行多中心合作,扩大样本量,做进一步的研究。
1432104766127972.png

1432104777180518.png
